Артроскопия коленного сустава: что это такое, техника выполнения операции. Сделать артроскопию коленного сустава
Артроскопия коленного сустава: особенности операции
Коленный сустав чаще, чем какой-нибудь другой, испытывает повышенные нагрузки. Ресурс его после 40−50 лет потихоньку исчерпывается: хрящ начинает истощаться и высыхать, а из-за возросшего трения межсуставных поверхностей они постепенно деформируются. Начинаются боли, возникают серьезные трудности с ходьбой. Такие симптомы говорят об артрозе. Другая проблема — повышенный травматизм колена, риску которого особенно подвержены спортсмены. Из-за сложности строения коленного сустава, а также из-за невозможности надолго «выключить» его из активного двигательного режима, консервативное «слепое» лечение часто оказывается малоэффективным. Сегодня известен еще один метод лечения — артроскопия коленного сустава.

Артроскопия коленного сустава: восстановление после операции
Артроскопия не зря противопоставлена «слепому» методу. В половине случаев причины боли в колене так и остаются неизвестными. Пациенты применяют в основном:
- Обезболивающие средства
- Растирания мазями и компрессы
- Физиотерапевтические средства
- Ортезы, фиксирующие колено в одном положении
После того, как боль прошла, все лечение обычно прекращается.
Артроскопия — минимум вмешательства и разрезов
Артроскопия хороша тем, что совмещает сегодня диагностические и лечебные возможности. Это малоинвазивная операции с минимальным вмешательством, без вскрытия самого колена, как это происходит, например, при артротомии
Суть ее в следующем:
- В полость колена вводится стерильная ирригационная жидкость, выполняющая сразу несколько функций:
- Жидкость используют как увеличительную линзу, позволяющую лучше разглядеть элементы сочленения
- Ею непрерывно промывают сустав
- Используют для разделения суставов и формирования рабочего пространства для операции
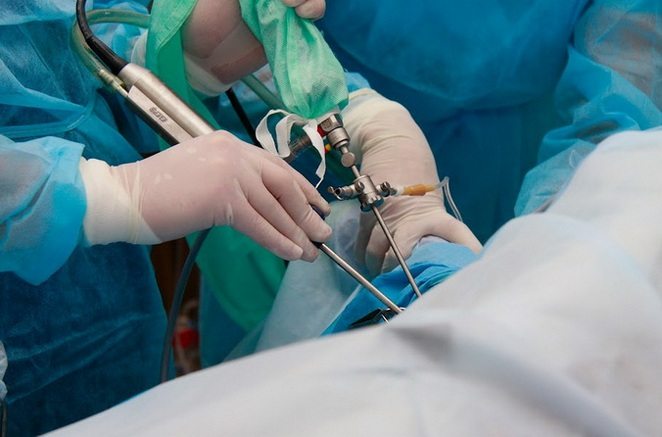
- В небольшой разрез (4 — 5 мм), сделанный в поверхности колена, вводится миниатюрный эндоскоп (его также называют артроскопом), соединенный с микровидеокамерой.
- При помощи артроскопа производится осмотр состояния сустава, проецирующегося на экране монитора
- По результатам осмотра диагностируют:
- Повреждения и разрушения хряща
- Наличие отломка хряща в суставной жидкости («суставную мышь»)
- Повреждение крестообразной связки
- Разрыв мениска и т. д.
- После того как диагностика проведена, может быть тут же проведена операция, для выполнения которой на кожной поверхности делают еще один разрез.
- В него вводится микрохирургический инструмент, которым производят необходимые манипуляции
Далее приведем конкретные примеры артроскопии коленного сустава.
Артроскопия при восстановлении или замене мениска

При разрыве мениска при помощи артроскопии можно произвести восстановление мениска, сшив его разорванные части или скрепив их рассасывающимися в последствии фиксаторами
Такое восстановление возможно только при свежей травме и при нахождении разрыва около суставной капсулы
Полная замена мениска происходит с использованием:
- биологических донорских (аллогенных) трансплантатов
- искусственных коллагеновых менисков, воссоздающих матрикс хряща
Артроскопия по восстановлению стабильности коленного сустава
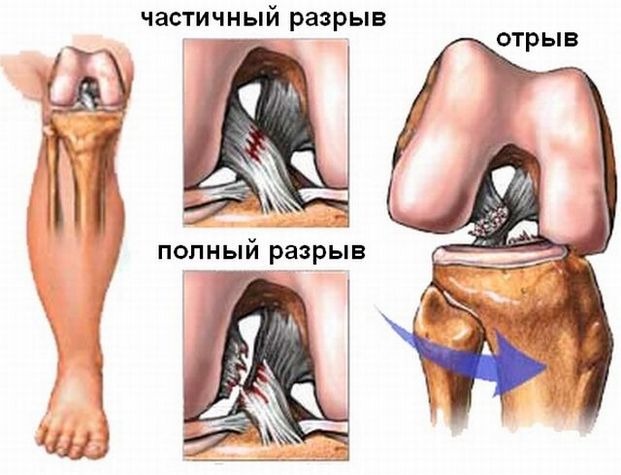
Стабильность колена нарушается чаще всего из-за травм связок, удерживающих колено в суставной капсуле:
- Разрыв связок приводит к заклиниванию колена или, наоборот, его сверхподвижности
Более подробно о симптомах, возникающих при разрыве связок, читайте в нашей статье МРТ коленного сустава — об еще одном методе точной безоперационной диагностики.

При помощи артроскопии можно устранить последствия травм крестообразных связок:
- Из подколенного сухожилия самого больного добывают трансплантат для поврежденной связки
- При невозможности произвести трансплантацию из собственных тканей можно использовать донорский трансплантат
Артроскопия при остеоартрозе коленного сустава

Основные проблемы при остеартрозе:
- Разрушение хрящей и деформация субхондрональной кости
- Воспалительная реакция в суставе (синовит)
- Сужение межсуставной щели
Цели артроскопии при остеоартрозе можно разбить на первоочередные и отдаленные:
- Певоочередные задачи:Удаление причин, вызывающих воспаления:Фрагментов хрящей, менисков, «суставных мышей»
- Отдаленные:Замена поврежденных тканей (абразивная артропластика)
На отдаленных задачах остановимся подробней. Неужели такое возможно?
Конечно, новый хрящ на месте разрушенного заменяющей артропластикой не вырастишь. Речь о замене разрушенного хряща фиброзной рубцовой тканью:
- Участок с обнаженной костью удаляется
- Таким образом стимулируется процесс фибротизации (нечто похожее происходит при заживлении переломов)
Фиброзная ткань не обладает упругими свойствами хряща и не восполнит его в полной мере, но данный метод позволяет заменить или отодвинуть на более поздний срок более травматичную операцию — эндопротезирование коленного сустава
При поздней стадии деформирующего артроза артроскопия может рассматриваться лишь как дополнительный метод, так как при помощи ее не решить вопросы восстановления соосности конечностей, исправления всех контрактур и т. д. В этой стадии артроза артроскопия может проводится в паре с корригирующей артропластикой.
Как проводится артроскопия коленного сустава
Хоть артроскопия и считается «простой» операцией, но эта «простота» отнюдь не относится к работе хирурга и к возможным осложнениям. Опытность здесь и мастерство требуются высочайшего класса
- Надо максимально сохранить всю систему сухожилий и связок колена, не повредив при этом ни одного нерва, иначе это скажется впоследствии на всех мышечно-рефлекторных функциях:Симптомы повреждения нервов: мурашки, онемение, нечувствительность к боли
- Сложно также избежать таких послеоперационных осложнений:
- Ирригационная жидкость, которой накачивают коленный сустав, может попасть в близлежащие ткани и вызвать отек или кровоизлияние
- Существует также угроза попадания инфекции в суставную полость, что приводит к артриту
- Более редкие осложнения: повреждение подколенных артерий и вен, тромбоэмболия
Накануне операции необходимо:
- пройти рентгенографию или МРТ
- сдать необходимые анализы
- проконсультироваться с анестезиологом
Сама операция проводится в амбулаторных условиях, в основном, под местным или спинальным наркозом.
В тот же день или на следующий, при отсутствии осложнений, больной может возвращаться домой.

Отзывы больных об артроскопии
Отзывы об этой операции — и положительные, и отрицательные:
- Людям нравится быстрота операции, маленькие рубцы, быстрое восстановление
- Но увы, также есть и печальные истории, от которых никто не застрахован
Такие отзывы чаще от тех, кто счел ошибочно, что «простые» операции — вообще без осложнений.
Самые частые осложнения, судя по откликам:
- Отеки колена
- Кровоизлияния
- Гнойный бурсит
В редких случаях люди жалуются на:
- Возврат боли и отеков после возобновления прежней нагрузки и отказа от костылей
- Трудности сгибания и разгибания
- Боли при спуске и подъеме по лестнице и т. д.
Однако надо помнить, что реабилитация и после артроскопии может быть длительной.
Лечение и восстановление после артроскопии
Как и после любой операции на суставе, после артроскопии необходима реабилитация — комплекс специальных упражнений для коленного сустава

И хотя период реабилитации при артроскопии значительно меньше (при простейших операциях это может быть 10−14 дней), чем при тотальном эндопротезировании, в некоторых случаях могут понадобиться даже костыли и режим малых нагрузок длительное время:
- При замене мениска
- После восстановления разорванных связок
При щадящем режиме с минимальными нагрузками существует опасность тромбообразования, поэтому необходимо принимать препараты-антикоагулянты: варфарин, гепарин
После отказа от костылей надо постепенно повышать нагрузку на колено.
В сложных случаях реабилитация должна быть подобна той схеме восстановления, которая практикуется при травмах и эндопротезировании.
Ни в коем случае нельзя торопиться:
- Чересчур быстро переходить к обычным нагрузкам и сложным упражнениям
- Сворачивать реабилитационную программу раньше времени или по каким-то найденным в интернете срокам (у всех должна быть индивидуальная программа реабилитации)
В случае длительных постоянных болях в колене, затрудненном движении, внезапных осложнениях после артроскопии коленного сустава нужно немедленно обратиться к своему лечащему врачу.
Видео: Артроскопия коленного сустава в целях диагностики
Оценка статьи:

zaspiny.ru
Сделать артроскопию коленного сустава - Лечение Суставов
Лечение артроза коленного сустава желатином — известный способ нетрадиционной медицины. Но желатин — не лекарство, он может быть только дополнением к методам традиционной медицины, плюс правильное питание, оздоровительная гимнастика.
Что такое остеоартроз
Артроз — это разрушение хрящевой ткани. Она истончается, расслаивается, в ней появляются трещины, в результате кость, находящаяся под хрящом обнажается, на ней появляются уплотнения, которые со временем разрастаются, превращаясь в шипы. Происходит деформация сустава. Человеку, страдающему артрозом коленного сустава, каждый шаг доставляет боль.
Лечение направлено на то, чтобы снять воспаление в коленном суставе. Для этого в сустав делают инъекции гидрокортизона, дипроспана, флостерона и других противовоспалительных средств.
Для замены суставной жидкости вводят гиалуроновую кислоту, которая замедляет развитие артроза. Чтобы не допустить разрушения хряща назначают хондропротекторы, которые улучшают обменные процессы в коленном суставе и замедляют разрушение тканей сустава. Курс лечения может длиться от 3 до 4 месяцев. Нужно понимать всю серьезность заболевания и вовремя обращаться к врачу. А лечение одним желатином не избавит от артроза, а может только дать временное облегчение. Также лечение желатином может быть дополнением к уже назначенному врачом лечению.
Научно доказано, что желатин положительно действует на суставы. Его используют и наружно и внутрь. В последнем варианте загуститель действует эффективнее и быстрее, чем его внешнее применение. Во внутрь его принимают в виде фруктовых желе, мясных отваров, холодцов.
Еще один вариант — по утрам пить желатин натощак. Взять чайную ложечку пищевого желатина и залить стаканом теплой воды. Дождаться, пока желатин набухнет, и питье загустеет. Чтобы сделать его более приятным на вкус, можно прибавить ложку меда или немного лимонной кислоты.
Прием внутрь такого снадобья в течение трех месяцев сделает суставы и хрящи крепче. А если к этому еще прибавить правильное питание — овсяные каши, рыбные блюда, витамины и микроэлементы, контролировать свой вес, то будет положительный результат.
Наружно применяют загуститель в виде растирок, мазей и компресссов. Для лечения гонартроза сухой желатин прикладывают на больное колено, обернув марлей, смоченной в горячей воде. Мокрая марля нужна для размокания сухого желатина. С таким компресссом можно ходить весь день, но удобнее его делать на ночь.
В чем секрет желатина
В желатине имеется много аминокислот, повышающих упругость хрящей и замедляющих разрушительные процессы в них. Желатин состоит почти на 90% из белков, остальное — минеральные соли и вода. При этом отсутствуют консерванты.
По составу желатин — это коллаген, позитивно воздействующий на хрящи, поэтому он нужен организму. Хотя он не является лекарством, все же дает хороший лечебный эффект. Частый прием пищи, содержащей желатин, предотвращает заболевания суставов. Отмечено также положительное воздействие желатина на организм — становятся лучше волосы, замедляется процесс старения, улучшается память. По приведенному выше рецепту можно лечить артрит, артроз, растяжения связок. Желатиновое лечение проводится курсами. Попринимав его 10 дней, делают десятидневную паузу. Затем лечение продолжают.
Время лечения определяется личным здоровьем пациента и сложностью заболевания. К примеру, для врачевания болезней позвоночника пить желатин по указанному рецепту надо не меньше трех месяцев.
Но не всем можно лечиться желатином.
Он противопоказан тем, у кого имеются тромбозы, геморроидальные узлы, кто страдает заболеваниями почек, имеются камни в почках.
Некоторые рецепты лекарства из загустителя
Настойка желатиновая. В 100 гр. воды всыпать 2 чайных ложечки желатина и оставить на ночь набухать. Утром долить 100 гр. теплой воды, хорошо размешать и принять за 30 минут до еды. Употреблять ежедневно целый месяц.
Желе молочное. В теплом молоке (150 гр.) развести 2 ложечки загустителя, добавить для вкуса меда, оставить набухать желатин, затем подогреть смесь, чтобы загуститель полностью растворился. Остудить желе и поставить в холодильник. Принимать 3 раза в неделю.
Водный раствор желатина. В стакане теплой воды растворить неполную столовую ложку желатина, размешать и выпить. Пить 2 раза в день в течение трех месяцев. Жестких правил как лечить суставы желатином нет. Но кое-каких советов надо придерживаться, иначе возникнут запоры, увеличение веса, может обостриться геморрой, желчнокаменная и мочекаменная болезни. Пациентам, имеющим болезни пищеварительного тракта или заболевания сосудов лучше не пить желатин.
Чтобы не допустить побочных эффектов, следует соблюдать некоторые правила. Дабы не было запоров, во время лечения желатином надо употреблять кефир, капусту, свеклу, шпинат, орехи, растительные масла. Дабы уменьшить нежелательные последствия от употребления желатина, надо кушать сухофрукты или пить чай с травой сенны и курагой. Для приготовления чая ингредиенты покрошить, залить кипятком и настоять. Напиток пить на ночь.
Для лучшего усваивания белка желатин надо сосать во рту. Так результат от приема желе проявится быстрее. Тот кто опасается нежелательных последствий от приема желатина, может применять его наружно. Если хрустят суставы, на ночь к проблемным местам можно приложить такой компрессс:
- Взять марлю, сложить ее в несколько раз.
- Намочить марлю в горячей воде и отжать.
- На марлю насыпать желатин и сложить ее так, чтобы загуститель был внутри.
- Повязку накладывают на сустав, утепляют полиэтиленом и шарфом, фиксируют бинтом. Компресс надо прикладывать в течение недели.
Учитывая, что лекарств, которые полностью могли бы излечить болезни суставов пока нет, а препараты, имеющиеся в аптеках, очень дорого стоят, лечение желатином может быть альтернативой.
Некоторые пациенты отмечают, что у них опухает коленный сустав и скапливается жидкость в колене. Этот факт может свидетельствовать о развитии воспалительного процесса.
Суть процесса
Процесс скопления жидкости в суставе более известен в медицине, как синовит. Недуг представляет собой воспаление, которое развивается в синовиальной оболочке сустава, данный процесс и способствует скоплению жидкости в суставе.
Это нарушение касается не только коленей, скапливаться жидкость может в любом из суставов, наблюдается локтевой синовит, голеностопный и другие. Несмотря на то, что локализация может быть разной, затрагивается зачастую только один из суставов, преимущественно это будет коленный. Сначала собравшаяся жидкость не приносит особых хлопот, а только периодически чувствуются болезненные ощущения. Затем у пациента возникают более выраженные болевые ощущения, а скопившаяся жидкость доставляет проблемы при осуществлении движений.
Скопление жидкости в коленном суставе не является нормой, а поэтому требует диагностики и лечения заболевания.
Причины
В первую очередь такие проблемы могут возникать из-за того, что ранее человек перенес травму колена. Даже самые незначительные повреждения коленного сустава могут проявиться через время серьезным заболеванием. Процесс воспаления бывает из-за того, что после перелома может происходить кровоизлияние в поврежденном месте. Возникновение патологии провоцируют такие факторы, как переохлаждение или вирусные инфекции, которые попали в организм.
Именно присутствие бактериальной или вирусной инфекции имеет самые серьезные последствия, для одних это заканчивается простым воспалением, а у других пациентов наблюдаются серьезные проблемы. Во-первых, может развиваться гнойное воспаление, во-вторых, инфекция может распространиться по всему организму, тогда человек будет чувствовать общее недомогание и повышение температуры тела.
Причиной также может быть и иммунное воспаление, жидкостное скопление объясняется тем, что организм дает свою ответную реакцию на повреждение секретирующего эпителия, которое происходит из-за развития патологического процесса. Такие проблемы наблюдаются при ревматизме.
Есть ряд заболеваний суставов, которые предшествуют тому, что скопилась жидкость в коленном суставе. К ним можно отнести бурсит, септический артрит, ревматоидный артрит, остеоартроз, подагра, а также проблемы свертываемости крови.
Группа риска
Естественно, на 100% уберечься нельзя ни от одного заболевания, но в данном случае есть люди, которые больше подвержены скоплению жидкости в суставе, чем все остальные.
В этой группе находятся люди с избыточным весом. Большая нагрузка на суставы, которая дается всё время, повреждает хрящевую ткань в коленном суставе, это становится причиной развития разнообразных заболеваний, в том числе приводит и к скоплению жидкости. Также есть вариант того, что начнет развиваться какое-то другое заболевание суставов, а жидкость будет собираться как результат этой болезни.
Подвержены этой патологии пожилые люди. После 55 лет происходят такие изменения в суставе, которые сложно поддаются лечению и восстановлению. Из-за этого каждое повреждение усугубляет проблемы, которые уже имеются, они могут быть незначительными, но накапливаясь, становятся угрозой для здоровья. Каждое заболевание не только плохо лечится, но и ускоряет развитие других патологий.
Спортсмены тоже входят в группу риска, но поскольку рассматривается скопление большого количества жидкости в коленном суставе, то можно говорить, что подвержены этой проблеме хоккеисты, футболисты, баскетболисты. В этом случае на возникновение этой патологии влияет несколько факторов. Постоянные прыжки, бег, движения дают нагрузку на сустав, а также эти виды спорта довольно травматичны, что может стать ещё одной причиной скопления жидкости.
Симптоматика
Симптомы, которые проявляются при заболевании, заметны визуально, а также по ощущениям пациента. Нога меняется в размерах, особенно сильно она увеличивается в области колена. При пальпации заметно, что кожа стала более плотной, а область вокруг коленной чашечки распухла, как будто её кто-то накачал изнутри.
Когда пациент пытается двигать ногой, то ощущает боли, причем это касается не только ходьбы, но и попытки поднять её в воздух. Нарушается функция сгибания ноги в колене, это происходит из-за того, что в зоне колена ощущается скованность, а изменения положения ноги вызывают боль. Поскольку в этой области начался воспалительный процесс, нога в месте распухания будет горячей, возможно покраснение кожного покрова.
Диагностика
Как и при других заболеваниях, изначально потребуется консультация у врача, затем будет визуальный осмотр. После этого врачу предстоит определить, что же стало причиной возникновения патологического процесса, для этого необходимо будет пройти ряд обследований. Понадобится сдать анализ крови, сделать рентген, МРТ, артроскопию, аспирацию. В зависимости от симптоматики и возможной причины заболевания, могут быть назначены и другие обследования.
Лечение
Для того, чтобы получить положительный результат, понадобится комплексное лечение. Этот подход во многом схож с процессом лечения других суставов при этом заболевании. Существует два варианта лечения.
Консервативное лечение включает в себя массу средств, которые помогут устранить эту проблему. Одним из основополагающих такого метода будет медикаментозное лечение. Из-за того, что в суставе произошел воспалительный процесс, нельзя оставлять его и ничего не предпринимать, потому пациенту назначается прием антибиотиков, возможно, также будут противовоспалительные гели и мази.
Необходимо позаботиться о том, чтобы эти изменения не сказались негативно на всем организме, поэтому понадобится иммуностимулирующая терапия. Она включает в себя препараты, необходимые для костей и суставов, а именно кальций и витамины, также в этот комплекс зачастую входят общеукрепляющие средства.
При подобных заболеваниях редко можно обойтись без физиотерапевтических методов лечения, поэтому они тоже должны присутствовать. Мануальная терапия поможет снять боль и нормализовать обменные процессы, обычно пациентам назначают массаж и иглоукалывание. Если степень заболевания позволяет заниматься физическими упражнениями, то вам назначат курс лечебной физкультуры.
Но также распространенным методом лечения этого заболевания остается операция. Проводится она в том случае, если лечение медикаментами не имеет успеха. Операция по своему принципу довольно проста.
Для лечащего врача в этом случае важно откачивание жидкости из коленного сустава, поэтому он берет иглу и вводит в то место в коленной чашечке или возле нее, где должна собираться жидкость. Затем с помощью шприца происходит процесс откачки, скопившуюся жидкость из колена необходимо удалять полностью. Из-за того, что процедура не очень болезненная, её проводят без анестезии. Плюс в том, что в отличие от стандартной операции здесь не требуется делать разрезы и скапливающаяся жидкость не попадает в другие ткани, а полностью убирается из коленного сустава.
Но это далеко не весь процесс: после операции врач вводит антибиотик в пораженную область, это обязательная часть процедуры. Стоит особое внимание уделить тому, что на этом лечение не заканчивается, дальше следует восстановление ранее пораженного сустава. Здесь применяются такие же методы, как и при консервативном лечении, требуется длительная терапия, которая включает в себя не только прием витаминов, но и ЛФК, а также мануальные процедуры.
Народная медицина
Как дополнение консервативного лечения можно использовать рецепты народной медицины. Они вряд ли смогут решить вопрос, как убрать жидкость из сустава, но при этом помогут найти решение, как восстановить работоспособность ноги после операции.
Можно приготовить мазь из травы окопника. Для этого возьмите траву и порежьте её очень мелко, определить количество поможет стакан, он должен быть полным, без горки. На такое количество травы необходимо взять свиной жир, примерно 200 г, и все ингредиенты смешать между собой. Полученную смесь следует поставить в холодильник на пять дней. После этого периода мазь будет готова к применению.
Лечение осуществляется следующим образом: берется определенная часть этой мази и в зависимости от масштабов повреждения втирается в область скопления жидкости. Делать это необходимо два раза в день, для эффективности фиксировать эластичным бинтом.
Ещё одним популярным рецептом является ржаной отвар. Для этого следует взять рожь (только зерна) и прокипятить в воде. На один литр воды берут 100 г зерен. Кипятить необходимо 2 минуты, после чего дать средству остыть. Затем воду отцеживают в отдельный сосуд, в котором будет храниться отвар, и добавляют туда пару чайных ложек барбариса, стакан водки и полкилограмма меда. Все ингредиенты перемешивают между собой, чтобы получилась однородная масса и дают настояться три недели.
Все это время отвар должен находиться в темном месте при комнатной температуре. Принимают отвар внутрь, по три столовых ложки перед каждым приемом пищи, но не более чем три раза в сутки.
Для лечения также можно использовать настой из лаврового листа. Рецепт довольно прост: возьмите несколько лавровых листов и очень мелко их измельчите, в результате должно получиться две столовые ложки сухих листьев. Высыпьте их в банку и залейте стаканом масла, это может быть и оливковое, и подсолнечное, и кукурузное. Настаиваться эта смесь должна не менее недели. Масло втирают в то место, где должна собираться жидкость, повторяют процедуру три раза в день, пока масло не закончится.
Не стоит осуществлять лечение исключительно народными рецептами. Их применение лучше всего подойдет в качестве восстанавливающей терапии.
Профилактика
О своих суставах и организме в целом следует заботиться постоянно, а не только тогда, когда возникают проблемы, поэтому чтобы не скапливалась жидкость, необходимо предпринимать профилактические меры.
Берегите суставы от негативного воздействия, следите, чтобы они не переохлаждались, если собираетесь заниматься спортом или поднимать тяжести, используйте бандаж, он позволит снизить нагрузку. Укрепляйте мышцы, ведь слабые мышцы часто становятся причиной различных повреждений. Следите за своим питанием и весом. Регулярно посещайте врача в целях профилактики, особенно это важно тем людям, которые перенесли травму или у них ранее были обнаружены заболевания суставов.
Те пациенты, которые уже столкнулись с этой проблемой, должны избегать больших нагрузок на сустав, ведь это только усугубит ситуацию, и опухоль под кожей начнет увеличиваться. При необходимости снять боль и отечность используйте холодные предметы, лед или пакет с замороженными овощами. Принимайте только те препараты, которые назначил лечащий врач и не занимайтесь самолечением.
2017-03-25
Артроскопия коленного сустава: что это такое, техника выполнения операции
Артроскопия – это малоинвазивная хирургическая манипуляция для диагностики и/или лечения патологий коленного сустава. Изначально артроскопия использовалась только как диагностическая мера, позволяя отслеживать в реальном времени состояние сустава, его содержимое, проводить биопсию, в настоящее время метод успешно применяется для проведения манипуляций в полости сустава.
Когда можно и когда нельзя проводить артроскопию
Обычно для диагностики болезней сустава используется МРТ, но тогда, когда постановка диагноза этим методом затруднена и внутрисуставные образования плохо визуализируются, артроскопия является оптимальным выбором.
Диагностические показания:
- Травмы связок, в частности, передней и задней крестообразных, и сухожилий.
- Травмы коленных менисков.
- Деформирующий остеоартроз.
- Ревматоидный артрит.
- Внутрисуставные переломы.
- Проведение биопсии.
- Вывихи надколенника.
- Воспаления суставной сумки.
- Опухоли.
- Затруднения в диагнозе при болях неясной этиологии, ограничениях движения сустава.
- Асептический некроз суставных структур колена.
Лечебные показания:
- Санация сустава – устранение гноя, сгустков крови, серозной жидкости из полости сустава, ввод антибиотиков и антисептических растворов для снятия воспаления.
- Устранение фрагментов кости при внутрисуставных переломах, остеофитов и инородных тел из суставной полости.
- Привычный вывих надколенника.
- Удаление невосстанавливаемых частей хрящей и менисков при травмах.
- Разрывы связок колена.
- Хронические воспаления.
- Восстановлений функций органа при ревматоидном артрите.
Противопоказания
Артроскопия коленного сустава не проводится при сращивании хрящевых, костных тканей сустава, вызвавшем его полную неподвижность, также противопоказан метод при сахарном диабете в декомпенсированной стадии, хронических системных патологиях, например, болезнях сердечно-сосудистой системы, инфицированных ранах, травмах с обширными кровоизлияниями в полость сустава, гнойных очагах в области колена.
Подготовка пациента к артроскопии
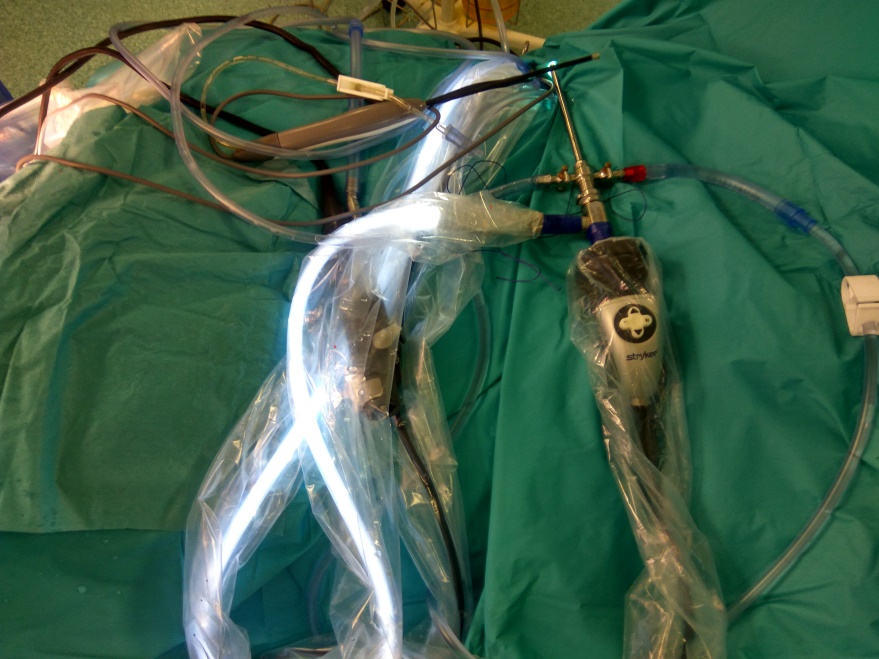
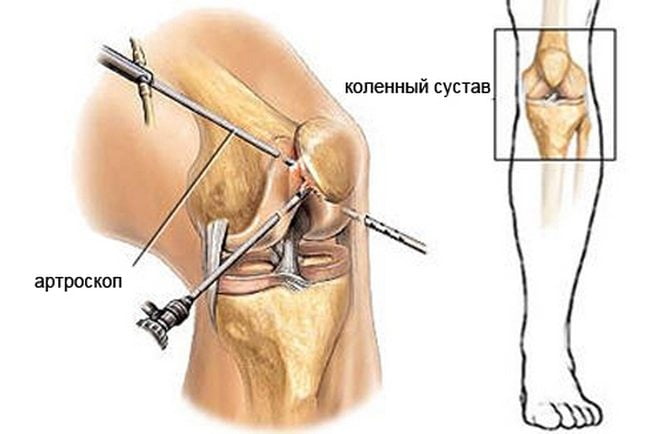
Артроскопия коленного сустава проводится артроскопом – прибором, являющегося типом эндоскопа с видеокамерой. То есть все действия, проводимые в полости, транслируются на монитор в хорошем разрешении.
При минимальной травматизации тканей, артроскопия коленного сустава является, тем не менее, операционным вмешательством, поэтому требует определенной подготовки. Пациенту необходимо пройти ряд консультаций профильных врачей и сдать анализы. Таким образом, перечень подготовительных мероприятий к артроскопии включает:
- Прием у анестезиолога, терапевта, других специалистов по мере надобности.
- Электрокардиографию.
- Анализы крови и мочи.
- Коагулограмму.
- Комплекс диагностических мер, затрагивающих основное заболевание.
После всех анализов и консультаций пациент должен подобрать себе костыли и научиться их использовать, так как первое время ему придется передвигаться с их помощью. А также по рецепту приобретаются анальгетики. За полдня до манипуляции нельзя пить и есть.
Техника артроскопии
Операция проводится под анестезией, подбираемой индивидуально для каждого пациента – в зависимости от его чувствительности к тем или иным препаратам, общего времени операции и других показаний. Анестезия может быть местной, эпидуральной и общим наркозом.
В среднем, артроскопия коленного сустава осуществляется в течение часа.
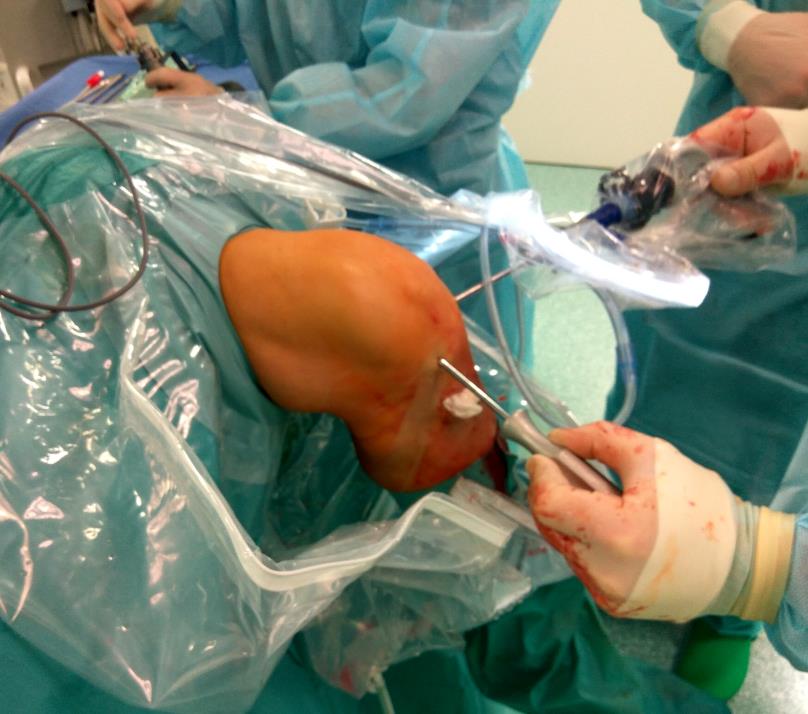
Начальным этапом служит наложение на бедро пациента жгута, уменьшающего кровоток в суставе.
Подробнее
Непосредственно в районе антисептически обработанного колена делается 3 разреза размером 4-7 мм, через которые вводятся инструменты:
- Оптическое устройство для освещения, и видеокамера.
- Полая трубка для подачи физраствора — чтобы промывать и наполнять сустав, что увеличивает объем суставной полости и позволяет улучшить осмотр и качество манипуляций.
- Артроскоп, которым проводятся необходимые действия.
По завершении весь инструментарий извлекают и откачивают физраствор, иногда вместе с фрагментами тканей. Если есть необходимость, то вводят раствор антибиотиков и противовоспалительных средств. На микроразрезы кладут стерильные повязки – их можно снять через три дня и закрыть ранки пластырем, само колено покрывают давящей повязкой.
Посмотреть подробно, как ведется операция артроскопии, можно на видео.
Последствия и возможные осложнения
Негативные последствия артроскопии минимальны и встречаются очень редко, однако, стоит учитывать, что в некоторых случаях они могут выражаться в виде повышения температуры тела, боли в суставе, перманентной или периодической, иногда отдающей в голень и тазобедренную область, гиперемии, отека и локального подъема температуры кожи в оперированной области.
Осложнения артроскопии обусловлены неправильным ходом операции и нарушением принципов асептики и антисептики. Во время вмешательства могут быть затронуты артерии и вены, что вызовет сильное кровотечение, также вероятны растяжения связок во время манипуляций инструментами, отлом мелких частей инструментов, которые могут остаться в суставной полости.
Послеоперационный период может осложниться возникновением инфекционных артритов и бурситов, гемартроза, нагноения послеоперационных шрамов, дисфункции нервных веточек в области операции, вызывающая онемение или болевой симптом, а также тромбоэмболий сосудов. Во всех случаях требуется врачебное вмешательство.
Реабилитационный период
Сразу после операции на коленный сустав кладут давящую повязку, прикладывают пакет со льдом – для исключения кровотечения и развития отека.
Пациент остается в стационаре примерно 2 дня, в этот период ему могут быть назначены анальгетики.
Лечение суставов Подробнее >>
На третий день больной уже может вставать, через неделю ногу можно нагружать полностью. Физические упражнения рекомендуется делать с первого дня после операции артроскопии и продолжать ЛФК далее.
В первые дни после артроскопии также назначаются при необходимости массаж, лечебные и холодные компрессы несколько раз в сутки, фиксирующий бандаж на колено. Нагрузка на ногу и состояние покоя чередуются согласно врачебным указаниям. Когда пациент лежит, его колено должно располагаться выше уровня груди.
Для восстановления работы мышц и сустава назначается физиотерапия.
Таким образом, артроскопия колена имеет ряд преимуществ перед открытыми хирургическими вмешательствами как по отзывам пациентов, так и по наблюдениям травматологов-ортопедов:
- Минимальная травматичность тканей за счет микроинвазии. Не делаются большие разрезы, полость сустава широко не вскрывается. На артроскопический разрез не накладывают швы – он заживает самостоятельно.
- Практически не встречаются осложнения по типу кровотечения, инсеминации полости сустава микробами, контрактуры вследствие образования рубцов.
- Эстетически область операции выглядит приемлемо – остается малозаметный след сбоку, в отличие от артротомии, оставляющей шрам длиной 15-20 см.
- Такое вмешательство, как артроскопия, сокращает срок нахождения больного в стационаре – до двух дней вместо десяти при открытых операциях.
- Краткий период восстановления работоспособности.
- Не требуется долгой иммобилизации конечности гипсовой шиной.
- Диагностика артроскопией дает практически 100% результат.
- Сокращается вероятность длительного приема обезболивающих препаратов после операции.
- Нередко артроскопия выполняется под локальной анестезией, вместо общего наркоза.
- Стоимость артроскопии несколько ниже открытой операции на коленном суставе, особенно учитывая ее преимущества и уменьшение срока госпитализации.
В итоге, артроскопия коленного сустава в настоящее время практически вытеснила традиционный способ открытой операции (ее проводят только при опухолях сустава), являясь эффективным и малотравматичным методом диагностики и терапии заболеваний коленного сустава.
loktevoj.lechenie-sustavy.ru
Артроскопия коленного сустава | Фото до и после, операция, отзывы, лечение, реабилитация и восстановление
Артроскопия – это операция, заключающаяся в получении изображения изнутри сустава при помощи специальной камеры, называющейся артроскопом. Артроскоп позволяет получить качественное увеличенное изображения изнутри сустава через небольшой разрез кожи длиной всего 7-8 мм, что позволяет избежать открытой хирургии. Под контролем артроскопа производятся другие доступы к коленному суставу, через которые вводятся специальные инструменты, при помощи которых есть возможность решить многие проблемы внутри сустава.
Несмотря на то, что используются маленькие разрезы, объём операций при артроскопии может быть очень большим, и часто те операции которые выполняются артроскопически невозможно адекватно выполнить открыто.
Артроскопические вмешательства не требуют длительной госпитализации, в абсолютно большинстве случаев достаточно 1-2 дней нахождения в стационаре.
Основными показаниями для операций на коленном суставе являются следующие заболевания и симптомы:
Разрыв мениска
Повреждения суставного хряща
Разрыв передней крестообразной связки
Разрыв задней крестообразной связки
Свободные внутрисуставные хондромные тела
Боль в области надколенника
Хруст и заклинивание коленного сустава
Пересадка суставного хряща
Артроз коленного сустава
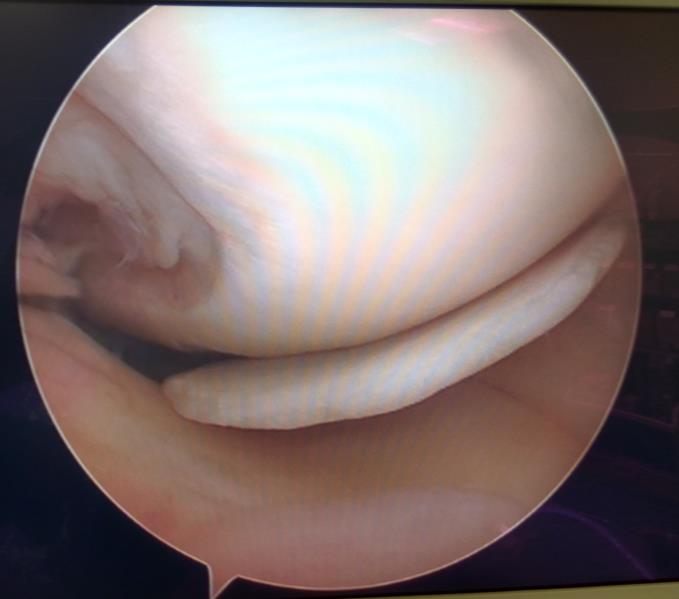
Разрыв мениска – наиболее частая причина для артроскопической операции на коленном суставе. Мениски являются прокладками сделанными их хрящеобразной ткани которые помогают колену лучше амортизировать нагрузку при ходьбе, беге, прыжках и других видах активности. В случае разрыва мениска его фрагменты могут травмировать суставной хрящ и вызывать эпизоды заклинивания сустава. Травматизация суставного хряща со временем приводит к возникновению артроза коленного сустава. В 95 % случаев требуется частичная резекция повреждённого фрагмента мениска. В 5 % у молодых активных пациентов с определенным типом разрывов возможно выполнение шва мениска. Восстановление после операции на мениске варьирует в зависимости от размера разрыва и может составлять от 2-3 недель до 5-6 месяцев.
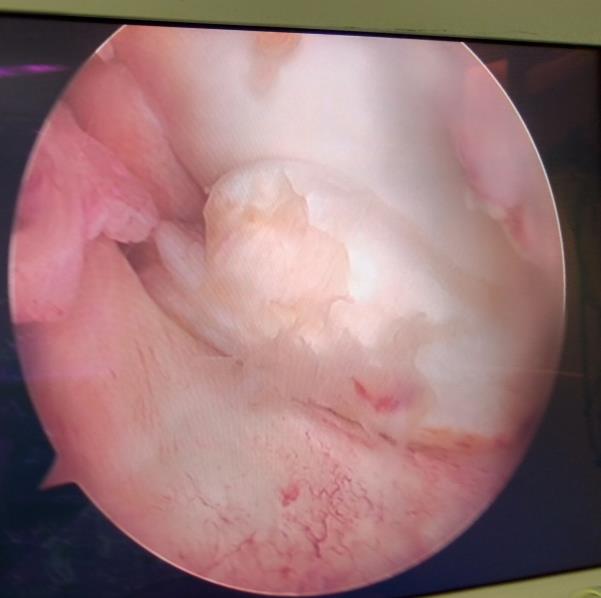
Разрыв внутреннего мениска по типу «ручки лейки» с блоком коленного сустава (невозможность полностью разогнуть коленный сустав). На фотографии хорошо виден крупный фрагмент мениска плотно зажатый между суставными поверхностями бедренной и большеберцовой кости.
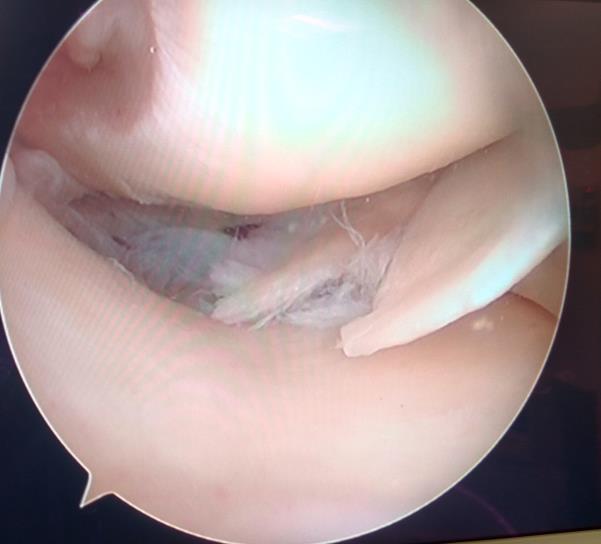
Дегенеративный комбинированный разрыв тела и заднего рога внутреннего мениска коленного сустава.
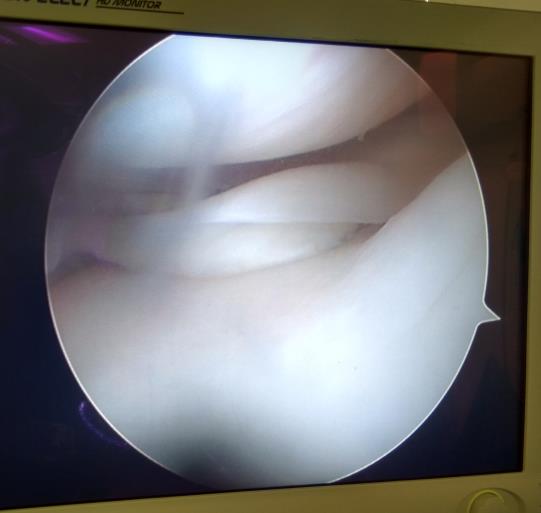
Продольный разрыв заднего рога наружного мениска, сопровождающийся его гипермобильностью. При таком разрыве мениск может значительно смещаться внутрь сустава создавая ощущение механического блока, инородного тела, нестабильности в суставе, заклинивания, щелчков.
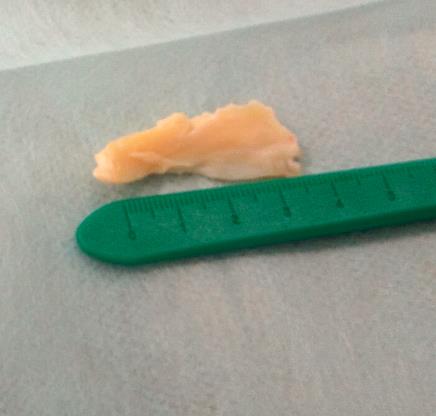
Удалённый фрагмент внутреннего мениска при разрыве по типу ручки лейки с блоком коленного сустава.
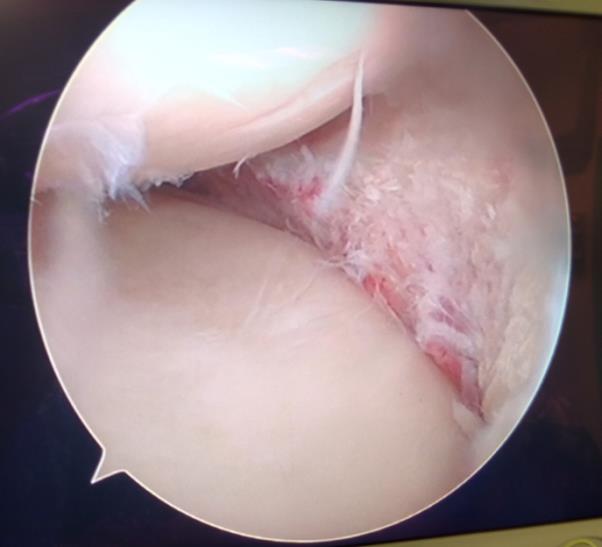
Мениск после обработки по поводу паракапсулярного субтотального разрыва по типу ручки лейки.
Изменения суставного хряща коленного сустава.
Суставной хрящ – гладкая, упругая и прочная соединительная ткань покрывающая кости образующие сустав. Это позволяет костям свободно скользить друг относительно друга в суставном соединении. В случае травм, повышенного износа, некоторых метаболических расстройств хрящ может изнашиваться, вызывая боль и ограничение объёма движений. Артроскопия не лечит артрит или артроз, но может снизить болевой синдром и позволить частично восстановить хрящевое покрытие костей в суставе за счёт таких вмешательств как хондропластика, дебридмент и микрофрактуринг и ряд других.
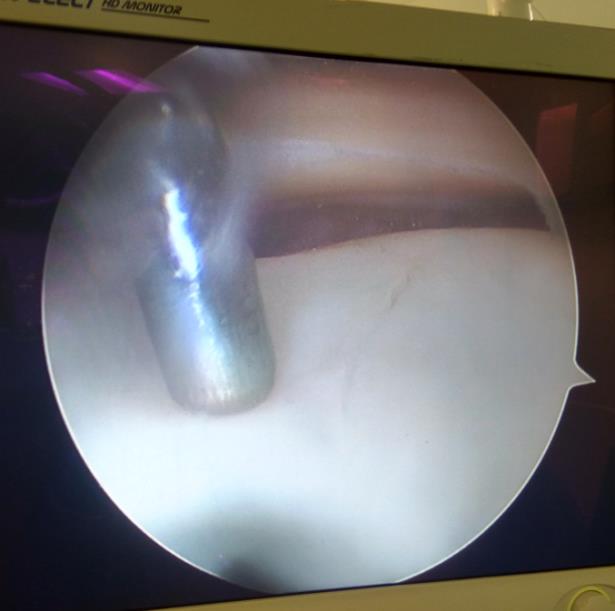
Продольные трещины на хряще большеберцовой кости после эпизода подкашивания после разрыва передней крестообразной связки коленного сустава.
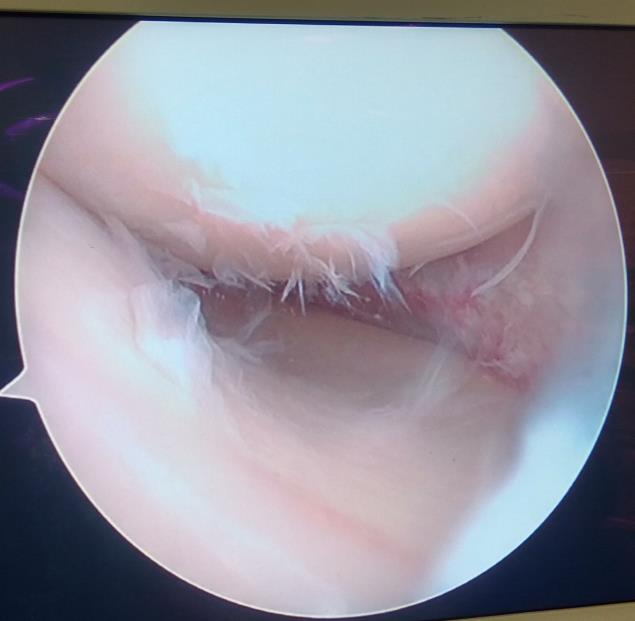
Дегенеративные изменения суставного хряща коленного сустава появляющиеся на фоне повреждения разорванным мениском.
Свободное внутрисуставное тело коленного сустава.
Свобоные внутрисуставные тела чаще всего образуются в результате отслойки хряща или костно-хрящевых фрагментов, крупных фрагментов менисков. Свободно перемещаясь внутри сустава они могут вызывать заклинивание сустава, боли, щелчки, ощущение инородного тела в суставе, эпизоды нестабильности. Кроме того суставные тела при заклинивании травмируют суставной хрящ и могут приводить к развитию артроза. Артроскопически не составляет особого труда быстро и эффективно убрать свободное суставное тело, одновременно разобравшись с причиной его образования.
Свободное внутрисуставное тело коленного сустава, состоящее из отслоенного участка хряща внутреннего мыщелка бедра на фоне его постоянной травматизации фрагментов разорванногомениска.
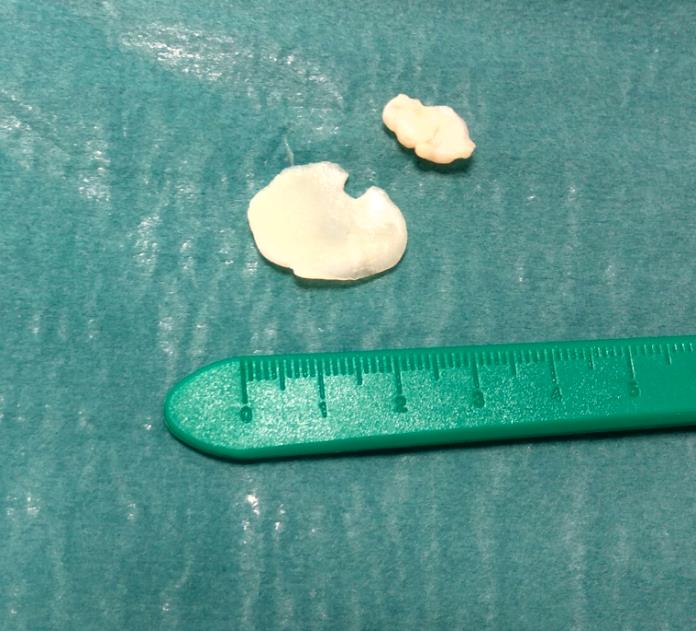
Свободное внутрисуставное тело коленного сустава после удаления, состоящее из отслоенного участка хряща внутреннего мыщелка бедра и причина отслойки – дегенеративно изменённый задний рог внутреннего мениска.
Повреждения хряща коленного сустава.
Надколенник (или коленная чашечка) может давать сильно выраженный болевой синдром, трудно поддающийся консервативному лечению. Чаще всего он возникает на фоне функциональной перегрузки при занятиях спортом или как следствие ригидности четырёхглавой мышцы. Другими причинами болей данной локализации может быть смещение надколенника кнаружи в результате врождённых особенностей формирования коленного сустава или как следствие травматического его вывиха. Артроскопия позволяет обработать дефекты хряща на внутренней поврехности надколенника, ослабить степень натяжения его связочного аппарата, произвести фиксацию надколенника в смещённом кнутри положении.
Артроскопическое восстановление связочного аппарата коленного сустава.
После травмы может возникнуть нестабильность коленного сустава как следствие разрыва одной или нескольких связок. Наиболее часто оперативное вмешательство выполняется по поводу разрыва передней крестообразной связки. Но в ряде случаев происходит разрыв задней крестообразной связки, наружной и внутренней коллатеральной связки, связочного аппарата задне-латерального отдела коленного сустава, связочного аппарата поддерживающего надколенник и ряд других повреждений. Восстановление связок производится при помощи собственного аллотрансплантатов (например, собственных полусухожильной и нежной мышц), а также трупных связок и синтетических аналогов. Сами операции технически довольно сложные вмешательства, по этой причине они будут рассмортены в отдельных статьях.
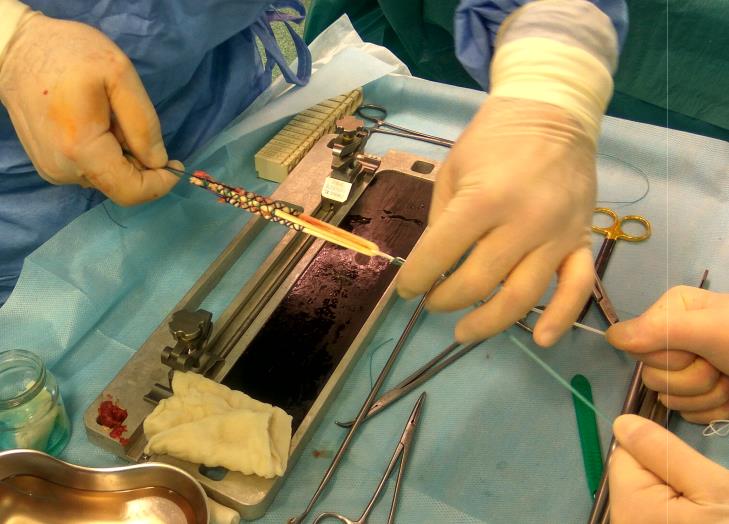
Подготовка аутотрансплантата для пластики передней крестообразной связки по поводу её разрыва.
Артроскопическая трансплантация хряща.
В случае изолированных полнослойных дефектов хряща возможно выполнение его артроскопической трансплантации из зон менее нагружаемых при физической нагрузке в зону дефекта. Данное вмешательство возможно выполнить как артроскопически так и открыто, однако артроскопическая техника имеет ряд преимуществ, в виде снижения болевого синдрома и укорочения сроков реабилитации.
Артроскопия коленного сустава – это собирательный термин, используемый по отношению ко всем операциям на коленном суставе, выполняющимся через маленькие разрезы (6-7мм) при помощи специального интрументария, включая камеру и оптоволоконный проводник. Наиболее частыми артроскопическими операциями на коленном суставе являются артроскопическая менискэктомия, артроскопическая пластика передней крестообразной связки, удаление свободных внутрисуставных хондромных тел, дебридмент и микрофрактурирование остеохондральных дефектов, артроскопическая медиализация надколенника а также операции известные под названием «шурум – бурум», «голубой дунай», «чик-чирик и трали-вали» сводящиеся главным образом к артроскопической санации в том случае, если ничего интересного в суставе обнаружить не удалось.
Продолжительность артроскопических операций крайне сильно варьирует от 10 минут при простой менискэктомии до 4 часов и более в случае одномоментного восстановения ЗКС и элементов постеролатерального угла. Среднестатистическими значениями можно назвать 20-30 минут для менискэтомии и 50-70 минут для аутопластики ПКС в случае если операцию выполняют опытные хирурги, например такие, как в клинике К+31.
Артроскопические вмешательства на коленном суставе можно выполнять как под спинномозговой анестезией, так и под наркозом. Для хирурга это не имеет принципиального значения, главное чтобы пациент своими комментариями не сильно мешал ходу операции, в этом отношении спящий пациент значительно удобнее бодрствующего.
Для стандартной менискэктомии чаще всего используется 2 небольших разреза 7-8 мм с обеих сторон от связки расположенной под коленной чашечкой. Для плстики передней крестообразной связки и других не менее увлекательных вмешательств может потребоваться большее количество отверстий. Через эти доступы в коленный сустав устанавливается металлическая трубка, которая выступает в качестве шахты для камеры и проводника для воды.
Первым делается доступ снаружи от связки надколенника, через который вводится камера в верхний заворот коленного сустава. Под контролем камеры выполняется доступ с внутренней стороны от связки надколенника. Сустав тщательно осматривается последовательно из обоих доступов на предмет повреждения наружного и внутреннего менисков, крестообразных связок, суставного хряща и прочее.
Восстановление после артроскопических операций на коленном суставе опять же крайне сильно варьирует в зависимости от того какое именно вмешательство выполнялось, от того «пошло ли всё так как надо» или «всё пошло не так», от возраста, сопутствующей патологии, качественности реабилитации. Так после частичной резекции мениска у бегуна по поводу небольшого радиального разрыва мениска, пациент на следующий день может пойти бегать (конечно же противореча рекомендациям хирурга), а после пластики ПКС с одновременной резекцией наружного и внутреннего менисков по поводу блокированных разрывов по типу ручки лейки восстановление займет минимум 6-12 месяцев и может полностью не произойти.
Зависит от предпочтений хирурга. Некоторые готовы заморачиваться с внутрикожными швами или накладывать стерильные стрипы, другие нет. Но в любом случае самой надёжной фиксацией краёв раны будет полноценный шов. Зачем подвергать себя риску расхождения краёв раны ради сомнительного косметического эффекта и отсутствия необходимости один раз приехать к доктору на снятие швов.
Как и в случае с восстановлением после операции это сугубо индивидуально и зависит от множества факторов. После «маленькой» операции по резекции мениска бандаж в принципе можно вообще не использовать, после стандартной пластики передней крестообразной связки используется тутор или ортез до 6 недель. Но в случае склонности к рискованным затеям и отсутствия какого бы то ни было чувства самосохранения у пациента, можно рекомендовать ношение индивидуальной карбоновой брони в стиле бэтмена и на протяжении всей оставшейся его жизни.
Наши пациенты всегда крайне озабочены вопросами гигиены. Теоретически можно помыться в душе через 48 часов после операции при условии абсолютно сухих ран и отсутствии признаков их воспаления. Но лучше потерпеть, хотя бы 14 дней, чтобы раны полностью зажили, а до этого момента обматывать прооперированную часть своего тела полиэтиленовой плёнкой на время омовений. Лежание в ванной и натирание ран мочалкой строго противопоказано.
Боль – субъективное переживание пациента. Каждый человек обладает своей собственной индивидуальной школой от «ой совсем не больно» 1 балл до « ай п…ц не могу!!!» 10 баллов. Поэтому некоторые пациенты вообще особо не нуждаются в обезболивающих препаратах, другие едят их горстями и требуют добавки даже когда всё уже должно было перестать болеть. Хирурги считают что в большинстве случаев артроскопические операции не сопровождаются выраженными болями и нахождение в стационаре более 1-2 суток не требуется, после чего пациенты предоставляются самим себе и вынуждены справляться с болями средствами из своей домашней аптечки.
У некоторых пациентов процесс восстановления настолько быстрый как у росомахи из Х-менов, другие требуют более вдумчивого подхода, занятий с инструктором ЛФК, работы на тренажёрах. В большинстве случаев после менискэктомии не требуется больше 2-3 занятий, в то же время реабилитация после пластики передней крестообразной связки довольно трудная и занимает обычно 4-6 месяцев.
Как и во всех предыдущих пунктах, вопрос недостаточно конкретный чтобы чётко на него ответить. Всё зависит от того, какая именно операция выполнялась.
Результат артроскопии коленного сустава зависит от того по какому поводу выполнялась операция и от того что именно было сделано во время неё. В случае разрыва мениска, при отсутсвии каких либо иных повреждений в коленном суставе результат операции может быть прекрасным, с полным восстановлением всей функции коленного сустава уже через 2-3 недели после вмешательства. Пациенты, у которых обнаруживаются повреждения суставного хряща покрывающего кости, образующие коленный сустав, чаще продолжают испытывать боль и другие симптомы и после оперативного вмешательства. Резекция мениска, удаление свободных суставных тел и обработка повреждённого хряща могут помочь снизить болевой синдром и на какое-то время отсрочить необходимость в эндопротезировании коленного сустава.
Очень важно начать закачку четырёхглавой мышцы бедра ещё до операции, эти упражнения важны для того чтобы восстановить мышечную силу после операции. Также необходимо начать упражнения по восстановлению силы квадрицепса в максимально ранние сроки после оперативного вмешательства.
Перед принятием решения об артроскопии коленного сустава врач расспросит вас обо всех ваших заболеваниях и принимаемых вами препаратах. Также врачу важно знать о предыдущих операциях, аллергии на лекарственные препараты, переливаниях крови и ваших религиозных убеждениях. Очень важно говорить врачу всю правду о своих заболеваниях и принимаемых препаратах в противном случае это может привести к печальным последствиям. Антиагреганты, такие как аспирин, клопидогрель, плавикс; а также нестероидные противовоспалительные препараты такие как ибупрофен, найз, нимесил, вольтарен и многие другие желательно отменить за 5 дней до планируемой операции. Антикоагулянты, такие как гепарин, эноксапарин, фраксипарин, вводятся последний раз за 12 часов до операции. Пероральные антикоагулянты такие как ксарелто и прадакса отменяют за 48 часов, варфарин за 72 часа с контролем МНО.
Возьмите все свои рентгенограммы, МРТ, КТ, и прочие исследования которые имеются у вас на руках. Также запишите на лист все препараты которые вы принимаете.
Для ускорения реабилитации после артроскопии коленного сустава необходимо: снизить уровень послеоперационной боли, уменьшить отёк, тренировать мышцы для восстановления функции опоры и ходьбы. Боль после оперативного вмешательства может быть следствием избыточной повышенной активности, длительной ходьбы, сильного отёка. Степень активности необходимо восстанавливать постепенно, первые несколько дней нужно избегать длительных прогулок, не сгибать коленный сустав более 90 градусов, не становится на колени. Возможно вам потребуется разгрузить коленный сустав при помощи ортеза и костылей по рекомендации лечащего врача.Для уменьшения отёка и болей необходимо использовать лёд по30 минут 4-5 раз в день на протяжении первых 5-10 дней после операции. Приём НПВС таких как ибупрофен, аркоксия, найз, позволить уменьшить боль, но желательно принимать только в случае крайней необходимости, например перед сном. Врач ЛФК начнёт с вами заниматься непосредственно после операции. Дальнейшие реабилитационные мероприятия проводятся в амбулаторном порядке. Также желательно заранее озаботиться тем как вы доберётесь домой после операции, так как вы не сможете сами сесть за руль.
Любое хирургическое вмешательство имеет свои риски. Для любой ортопедической операции возможны инфекционные осложнения в 1 % случаев. Для снижения инфекционных рисков предпринимаются все возможные меры, такие как многократная обработка операционного поля растворами антисептиков, использование одноразового инструментария, белья, хирургические стерильные плёнки которые приклеиваются на кожу непосредственно перед разрезом, профилактическое введение антибиотиков до разреза. Несмотря на это изредка происходит нагноение послеоперационных ран. Специфическими осложнениями являются скопление крови в суставе – гемартроз, который обычно требует пункции коленного сустава. После пластики передней крестообразной связки возможно развитие тугоподвижности сустава, расшатывание имплатнов, разрыв трансплантата. Длятого чтобы получить более подробную информацию о возможных рисках вам необходимо проконсультироваться с лечащим врачом.
Артроскопия коленного сустава является безопасной и эффективной операцией. Каждый коленный сустав уникален и поэтому результаты операции в каждом конкретном случае будут отличаться. Осложнения крайне редки, однако они иногда случаются. Если у вас остались какие бы то ни было вопросы, задайте их хирургу перед операцией.
ortoweb.ru
Артроскопия коленного сустава: противопоказания, показания, подготовка
Назначается артроскопия коленного сустава для диагностики и лечения патологий, поражающих структуры сочленений колена. Травматология и ортопедия все чаще использует именно этот малоинвазивный способ хирургического лечения. Показания к операции строгие, чтобы процедура прошла без осложнений, к ней нужно правильно подготовиться. Основные преимущества операции — малоинвазивность и быстрое восстановление. Но делать артроскопию разрешено не всем пациентам, потому что такая хирургия имеет противопоказания.

Суть процедуры
Диагностическая артроскопия суставов проводится в случае, когда другие инструментальные методы диагностики не позволяют выявить и определить точную причину развития суставных патологий. Оперативная назначается в лечебных целях, врач проводит необходимые манипуляции в полости сустава, удаляя пораженные структуры.
А также существует санационная артроскопия, во время которой проводится:
- удаление крови при кровоизлиянии в суставную сумку;
- извлечение пораженных и омертвевших частичек;
- устранение избытка патологического экссудата;
- откачка гноя и лечение суставной полости с помощью антисептических и регенерирующих препаратов.
Процедура проходит под местным наркозом. Специалист использует специальное эндоскопическое оборудование и инструменты, с помощью которых возможно проводить необходимые манипуляции. Артроскоп, применяемый при операции на коленном суставе, выглядит как тонкая трубка, на конце которой размещается оптоволоконная камера. Оптика дает четкое изображение, которое специалисты могут видеть на экране монитора. Проведение операции записывается на жесткий диск, благодаря чему в случае развития осложнений, можно будет оценить правильность и адекватность действий хирурга. Артроскопическая операция проводится через 2 прокола — в один вводится артроскоп, во второй инструмент-щуп. Хирургический расходный комплект состоит из набора различного диаметра игл, с помощью которых удастся лучше рассмотреть коленный сустав изнутри под разными углами.
Вернуться к оглавлениюПоказания к проведению процедуры
 Операция выполняется при разрыве крестообразной связки сочленения.
Операция выполняется при разрыве крестообразной связки сочленения.Артроскопия колена для диагностических целей назначается в тех случаях, когда рентгенологическое исследование и МРТ не дают четкую картину о заболевании. Лечебная артроскопия правого или левого колена осуществляется в случае:
- повреждения менисков разной степени тяжести;
- разрыва крестообразной связки;
- присутствия в полости сустава инородных тел либо костных отломков;
- нестабильности и гипермобильности сочленения вследствие травматизации;
- остеоартроза, при запущенных стадиях которого обязательно проводится иссечение воспаленных структур или протезирование;
- прогрессирования подрагического артроза, при котором удаляются разрушенные хрящевые ткани или солевые отложения.
Противопоказания
Эндоскопические манипуляции иногда могут принести вред пациенту. Хирургический метод противопоказан в случаях:
- нарушения функционирования дыхательной и сердечно-сосудистой систем;
- полной обездвиженности и срастания костных элементов сочленения;
- невозможности применения наркоза;
- выраженного варикоза ног и образования тромбов;
- острого течения заболеваний воспалительно-инфекционной природы;
- заражения крови.
Подготовка к артроскопии коленного сустава
 Перед проведением операции больномй нужно сделать очистительную клизму.
Перед проведением операции больномй нужно сделать очистительную клизму.Чтобы во время или после артроскопии не возникло осложнений, важно правильно подготовиться к процедуре. За 1,5—2 недели до терапии по рекомендации врача стоит отказаться от препаратов, влияющих на кровосвертываемость. Необходимо наладить питание, убрать алкоголь и другие вредные привычки. Накануне процедуры рекомендуется легкий ужин, для очистки кишечника стоит сделать клизму.
Чтобы исключить противопоказания, нужно пройти ряд диагностических исследований, помогающих выявить нарушение, при котором эндоскопическая хирургия опасна. Это такие методы диагностирования, как:
- ЭКГ с допплерографией;
- УЗИ;
- флюрография;
- рентгенография колен в разных проекциях;
- общие, клинические анализы крови и мочи;
- пункция околосуставной жидкости на гистологию.
Хоть артроскопия коленного сустава — процедура малоинвазивная, без наркоза пациенту будет больно. Поэтому в период подготовки также важно согласовать с анестезиологом вид анестезии, который сможет быстро и надолго обезболить конечность.
Вернуться к оглавлениюХод операции
 При проведении операции на хряще в полость сочленения вводится аблятор.
При проведении операции на хряще в полость сочленения вводится аблятор.Над коленом накладывается жгут и передавливается бедренная вена. Все хирургические манипуляции осуществляются через микропроколы, в которые вводятся троакары и гибкий зонд, оснащенный видеокамерой. Если проводится пластика ПКС или хрящей, в полость вводятся аблятор или шейвера. При прогрессировании 2—3 степени артроза назначается артроскопический артролиз, с помощью которого врач сможет устранить контрактуры суставов. После того как все манипуляции будут завершены, врач промывает рану физраствором, при необходимости в полость вводятся антибиотики и противовоспалительные средства. На разрезы накладываются швы и стерильные повязки, которые убираются через 3—4 дня после операции.
Вернуться к оглавлениюОсложнения
Зачастую диагностическая ревизия или лечебная артроскопия коленного сустава не вызывает негативных последствий, но не стоит забывать, что это все же хирургическое вмешательство, вследствие которого могут возникнуть такие осложнения:
- инфицирование;
- поломка инструмента, материал которого остается в полости сустава;
- образование тромбов;
- повреждение нервных окончаний и кровеносных сосудов;
- нарушение функционирования сердечно-сосудистой и дыхательной систем, как осложнение после наркоза.
Период реабилитации
 Если у пациента нет осложнений, то через несколько дней его выписывают.
Если у пациента нет осложнений, то через несколько дней его выписывают.Если артроскопия коленного сустава прошла без осложнений, на 3—4 день после процедуры пациента готовят к выписке. Реабилитация осуществляется в домашних условиях, в восстановительный период важно соблюдать все рекомендации врача, благодаря чему удастся избежать послеоперационных осложнений.
Вернуться к оглавлениюПрепараты
Против боли, воспаления и отеков назначаются такие группы лекарственных средств:
- Нестероидные противовоспалительные:
- «Ибупрофен»;
- «Нимесулид»;
- «Ибупрофен».
- Обезболивающие:
- «Баралгин»;
- «Анальгин»;
- «Пенталгин».
- Препараты протеза синовиальной жидкости:
- Хондропротекторы:
- «Хондроксид»;
- «Артра»;
- «Дона».
Вспомогательные процедуры
 Для полноценного восстановления сочленения врач может назначить процедуры с озокеритом.
Для полноценного восстановления сочленения врач может назначить процедуры с озокеритом.Если эндоскопия коленного сустава прошла успешно, на 3—4 день после операции рекомендуется выполнять тренировочные упражнения, которые способствуют быстрому восстановлению поврежденных структур. Когда риск осложнений минует, можно записаться на курс мануального массажа и физиотерапии. Назначаются такие физиотерапевтические процедуры:
- фонофорез;
- лазеротерапия;
- магнитотерапия;
- электрофорез;
- озокерит.
В первую неделю после операции во время передвижения рекомендуется использовать трость или костыли. При выполнении упражнений нужно одевать на колено наколенник. Когда раны затянутся, и болевой синдром будет менее выражен, двигательную активность можно расширить. Рекомендуется совершать пешие прогулки на свежем воздухе, ходить по лестнице, кататься на велосипеде, плавать, тренироваться на специальных тренажерах.
osteokeen.ru
что это такое, техника операции, отзывы
Артроскопия – это малоинвазивная хирургическая манипуляция для диагностики и/или лечения патологий коленного сустава. Изначально артроскопия использовалась только как диагностическая мера, позволяя отслеживать в реальном времени состояние сустава, его содержимое, проводить биопсию, в настоящее время метод успешно применяется для проведения манипуляций в полости сустава.
Когда можно и когда нельзя проводить артроскопию
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует..." Читать далее...
Обычно для диагностики болезней сустава используется МРТ, но тогда, когда постановка диагноза этим методом затруднена и внутрисуставные образования плохо визуализируются, артроскопия является оптимальным выбором.
Диагностические показания:
- Травмы связок, в частности, передней и задней крестообразных, и сухожилий.
- Травмы коленных менисков.
- Деформирующий остеоартроз.
- Ревматоидный артрит.
- Внутрисуставные переломы.
- Проведение биопсии.
- Вывихи надколенника.
- Воспаления суставной сумки.
- Опухоли.
- Затруднения в диагнозе при болях неясной этиологии, ограничениях движения сустава.
- Асептический некроз суставных структур колена.
Лечебные показания:
- Санация сустава – устранение гноя, сгустков крови, серозной жидкости из полости сустава, ввод антибиотиков и антисептических растворов для снятия воспаления.
- Устранение фрагментов кости при внутрисуставных переломах, остеофитов и инородных тел из суставной полости.
- Привычный вывих надколенника.
- Удаление невосстанавливаемых частей хрящей и менисков при травмах.
- Разрывы связок колена.
- Хронические воспаления.
- Восстановлений функций органа при ревматоидном артрите.
Противопоказания
Артроскопия коленного сустава не проводится при сращивании хрящевых, костных тканей сустава, вызвавшем его полную неподвижность, также противопоказан метод при сахарном диабете в декомпенсированной стадии, хронических системных патологиях, например, болезнях сердечно-сосудистой системы, инфицированных ранах, травмах с обширными кровоизлияниями в полость сустава, гнойных очагах в области колена.
Подготовка пациента к артроскопии
Артроскопия коленного сустава проводится артроскопом – прибором, являющегося типом эндоскопа с видеокамерой. То есть все действия, проводимые в полости, транслируются на монитор в хорошем разрешении.
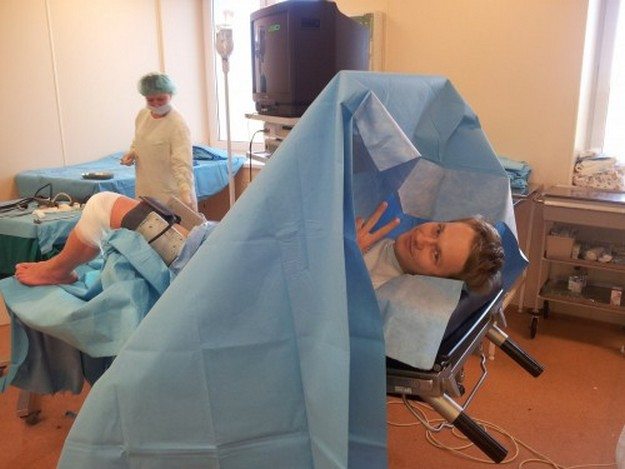
При минимальной травматизации тканей, артроскопия коленного сустава является, тем не менее, операционным вмешательством, поэтому требует определенной подготовки. Пациенту необходимо пройти ряд консультаций профильных врачей и сдать анализы. Таким образом, перечень подготовительных мероприятий к артроскопии включает:
- Прием у анестезиолога, терапевта, других специалистов по мере надобности.
- Электрокардиографию.
- Анализы крови и мочи.
- Коагулограмму.
- Комплекс диагностических мер, затрагивающих основное заболевание.
После всех анализов и консультаций пациент должен подобрать себе костыли и научиться их использовать, так как первое время ему придется передвигаться с их помощью. А также по рецепту приобретаются анальгетики. За полдня до манипуляции нельзя пить и есть.
Техника артроскопии
Операция проводится под анестезией, подбираемой индивидуально для каждого пациента – в зависимости от его чувствительности к тем или иным препаратам, общего времени операции и других показаний. Анестезия может быть местной, эпидуральной и общим наркозом.
"Врачи скрывают правду!"
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим...
>В среднем, артроскопия коленного сустава осуществляется в течение часа.
Начальным этапом служит наложение на бедро пациента жгута, уменьшающего кровоток в суставе.
Непосредственно в районе антисептически обработанного колена делается 3 разреза размером 4-7 мм, через которые вводятся инструменты:
- Оптическое устройство для освещения, и видеокамера.
- Полая трубка для подачи физраствора — чтобы промывать и наполнять сустав, что увеличивает объем суставной полости и позволяет улучшить осмотр и качество манипуляций.
- Артроскоп, которым проводятся необходимые действия.
По завершении весь инструментарий извлекают и откачивают физраствор, иногда вместе с фрагментами тканей. Если есть необходимость, то вводят раствор антибиотиков и противовоспалительных средств. На микроразрезы кладут стерильные повязки – их можно снять через три дня и закрыть ранки пластырем, само колено покрывают давящей повязкой.
Посмотреть подробно, как ведется операция артроскопии, можно на видео.
Последствия и возможные осложнения
Негативные последствия артроскопии минимальны и встречаются очень редко, однако, стоит учитывать, что в некоторых случаях они могут выражаться в виде повышения температуры тела, боли в суставе, перманентной или периодической, иногда отдающей в голень и тазобедренную область, гиперемии, отека и локального подъема температуры кожи в оперированной области.
Осложнения артроскопии обусловлены неправильным ходом операции и нарушением принципов асептики и антисептики. Во время вмешательства могут быть затронуты артерии и вены, что вызовет сильное кровотечение, также вероятны растяжения связок во время манипуляций инструментами, отлом мелких частей инструментов, которые могут остаться в суставной полости.
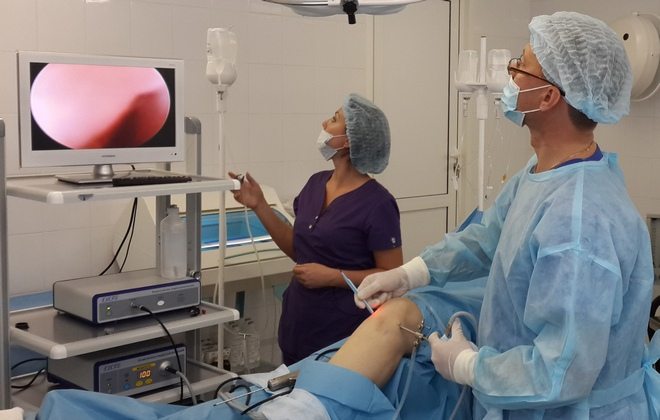
Послеоперационный период может осложниться возникновением инфекционных артритов и бурситов, гемартроза, нагноения послеоперационных шрамов, дисфункции нервных веточек в области операции, вызывающая онемение или болевой симптом, а также тромбоэмболий сосудов. Во всех случаях требуется врачебное вмешательство.
Реабилитационный период
Сразу после операции на коленный сустав кладут давящую повязку, прикладывают пакет со льдом – для исключения кровотечения и развития отека.
Пациент остается в стационаре примерно 2 дня, в этот период ему могут быть назначены анальгетики.
На третий день больной уже может вставать, через неделю ногу можно нагружать полностью. Физические упражнения рекомендуется делать с первого дня после операции артроскопии и продолжать ЛФК далее.
В первые дни после артроскопии также назначаются при необходимости массаж, лечебные и холодные компрессы несколько раз в сутки, фиксирующий бандаж на колено. Нагрузка на ногу и состояние покоя чередуются согласно врачебным указаниям. Когда пациент лежит, его колено должно располагаться выше уровня груди.
Для восстановления работы мышц и сустава назначается физиотерапия.
Таким образом, артроскопия колена имеет ряд преимуществ перед открытыми хирургическими вмешательствами как по отзывам пациентов, так и по наблюдениям травматологов-ортопедов:
Мы рекомендуем!Для лечения и профилактики БОЛЕЗНЕЙ СУСТАВОВ и ПОЗВОНОЧНИКА наши читатели используют метод быстрого и безоперационного лечения, рекомендованный ведущими ревматологами России, решившими выступить против фармацевтического беспредела и представивших лекарство, которое ДЕЙСТВИТЕЛЬНО ЛЕЧИТ! Мы ознакомились с данной методикой и решили предложить её вашему вниманию.Читать подробнее...
- Минимальная травматичность тканей за счет микроинвазии. Не делаются большие разрезы, полость сустава широко не вскрывается. На артроскопический разрез не накладывают швы – он заживает самостоятельно.
- Практически не встречаются осложнения по типу кровотечения, инсеминации полости сустава микробами, контрактуры вследствие образования рубцов.
- Эстетически область операции выглядит приемлемо – остается малозаметный след сбоку, в отличие от артротомии, оставляющей шрам длиной 15-20 см.
- Такое вмешательство, как артроскопия, сокращает срок нахождения больного в стационаре – до двух дней вместо десяти при открытых операциях.
- Краткий период восстановления работоспособности.
- Не требуется долгой иммобилизации конечности гипсовой шиной.
- Диагностика артроскопией дает практически 100% результат.
- Сокращается вероятность длительного приема обезболивающих препаратов после операции.
- Нередко артроскопия выполняется под локальной анестезией, вместо общего наркоза.
- Стоимость артроскопии несколько ниже открытой операции на коленном суставе, особенно учитывая ее преимущества и уменьшение срока госпитализации.
В итоге, артроскопия коленного сустава в настоящее время практически вытеснила традиционный способ открытой операции (ее проводят только при опухолях сустава), являясь эффективным и малотравматичным методом диагностики и терапии заболеваний коленного сустава.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка...
sustavlive.ru
Артроскопия коленного сустава: операция и последствия
Артроскопию коленного сустава назначают для диагностики заболеваний или устранения повреждений – разрыва связок, травм мениска и других. Это малоинвазивное хирургическое вмешательство, которое позволяет устранить патологии на ранних или поздних сроках. Основной плюс операции – незначительное травмирование тканей в ходе процедуры и быстрое восстановление.
Что такое артроскопия коленного сустава
Артроскопия колена – вид эндоскопической операции на суставе. Метод позволяет проникнуть в полость, выявить и устранить патологии. Она проводится с помощью артроскопа – специального устройства в виде трубки 3 – 4 мм в диаметре. Прибор состоит из:
- центрального тубуса;
- троакара – для прокола тканей;
- подсветки;
- системы видеонаблюдения – включает камеру, монитор и магнитофон для записи;
- канюли и помпы для подачи и перекачивания физраствора в полость сустава;
- манипуляционных инструментов – зонда, шейвера и кусачек, последние необходимы, когда проводится артроскопическая менискэктомия.
За ходом операции на коленном суставе хирург наблюдает на мониторе, куда выводится увеличенное в 40 – 60 раз изображение суставной полости. При помощи лечебно-диагностической артроскопии можно:
- досконально изучить полость коленного сустава;
- выяснить состояние структур, а также патологические изменения в них;
- оценить функционирование менисков, связочно-капсульного аппарата, синовиальной оболочки;
- провести необходимые манипуляции – удаление или пластику тканей.
Важно! Главное преимущество артроскопической санации – доступ к внутренним структурам без вскрытия сустава. Это снижает травматичность операции и ускоряет реабилитацию.
Несмотря на высокую точность и малоинвазивность, артроскопия является оперативным хирургическим вмешательством. Процедура «проста» для пациента, но крайне сложна для хирурга – любое неправильное действие приводит к непоправимому повреждению коленного сустава.

Строение коленного сустава
Чтобы понять, для чего проводят артроскопическую санацию, необходимо знать особенности биомеханики колена. Это двухкостный мыщелковый сустав, самый большой и сложный по строению в организме человека. Он состоит из:
- дистального конца бедренной кости;
- латерального края большеберцовой кости;
- надколенника;
- хрящевой ткани, покрывающей концы бедренной и большеберцовой костей;
- латерального и медиального менисков – округлые формирования, образованные хрящевой тканью, находятся между костями;
- фиброзной суставной капсулы – расположена в краевой области сустава;
- связок суставного аппарата – соединяют элементы колена.
Снаружи коленный сустав покрыт сухожилиями и мышцами – четырехглавой, портняжной, двуглавой, полуперепончатой, тонкой и большой приводящей. Он иннервируется ветвями седалищного и подколенного нерва, а кровоснабжение обеспечивается за счет подколенных сосудов.
На коленный сустав приходится самая большая нагрузка. Поэтому заболевания аппарата – воспалительные, травматические и дегенеративные – встречаются часто. Среди них:
- синовит;
- артрит – у детей особенности патологии заключаются в быстротечном течении и острой симптоматике;
- бурсит;
- болезнь Кенига;
- разрыв менисков – в этом случае возможно 2 варианта лечения: артроскопия мениска с целью удаления или восстановления;
- повреждение связок;
- артроз.
Показания и противопоказания к операции
Показаниями для артроскопии коленного сустава выступают:
- разрыв мениска и связок;
- инфекционно-воспалительные процессы в полости;
- вывихи и смещения надколенника;
- патологические изменения хрящей;
- артрит и артроз;
- кисты;
- остеохондрит;
- некроз мыщелков – концов бедренной и большеберцовой костей;
- различные травмы колена.
Операции при разрыве и повреждении мениска проводят 2-х типов: хрящ удаляют или восстанавливают. Последняя манипуляция возможна при свежих травмах и молодом возрасте пациента. В остальных случаях предпочитают экстирпацию.
Основное показание артроскопической санации при ревматоидном артрите – восстановление нормального функционирования сустава и предотвращение его неподвижности. Чем раньше проведут операцию, тем больше у больного шанса на возвращение к полноценной жизни.
Артроскопическую операцию на колене нельзя проводить при:
- непереносимости анестетиков;
- ослабленном или шоковом состоянии пациента;
- острых инфекционных и респираторных заболеваниях или хронических патологиях в острой фазе;
- гнойных процессах в колене;
- обильном кровоизлиянии в полость сустава;
- разрастании фиброзной или костной ткани между связками – анкилозе;
- остеомиелите – гнойном поражении костей;
- туберкулезе;
- менструации;
- нарушении свертываемости крови;
- психических расстройствах, при которых нельзя стабилизировать больного;
- недавно перенесенных инсульте или инфаркте;
- полном разрыве связок.
Подготовка в операции
Подготовка к хирургической артроскопии коленного сустава такая же, как и к другим оперативным вмешательствам. Необходимо пройти обследование у ортопеда и других специалистов. Обязательна консультация кардиолога, терапевта, пульмонолога, анестезиолога. При наличии заболеваний внутренних органов или систем показана диагностика у профильных врачей.
Обязательным исследованием перед операцией являются:
- общеклинические анализы мочи и крови,
- кардиограмма;
- флюорография.
Меры, как подготовиться к артроскопии накануне, заключаются в:
- удалении волос с оперируемой конечности – для лучшей антисептической обработки ноги;
- отказе от еды и напитков за 12 часов до операции;
- постановке клизмы;
- приеме успокоительного;
- подборе костылей – они понадобятся сразу после операции.
Дополнительная информация! Если у пациента повышенная тревожность или плохая переносимость анестетиков, проводят премедикацию – введение анальгетиков, антигистаминных и седативных средств. Так хирургическая процедура пройдет с меньшими рисками.
Ход операции
Артроскопию коленного сустава проводят под анестезией. Время операции зависит от типа наркоза, но не превышает 2-х часов. Используют следующие виды обезболивания:
- местную анестезию: применяют редко из-за кратковременного слабого действия, процедура длится получаса;
- проводниковую: блокирует чувствительность отдельных нервных окончаний, продолжительность действия – 30 – 40 минут;
- эпидуральную или спинномозговую: пациент находится в сознании, но не чувствует нижнюю часть тела, сохраняется контакт больного с врачом, длительность – 40 – 60 минут;
- общий наркоз: пациента при артроскопии погружают в медицинский сон, операция занимает от 1 до 2 часов.
Важно! Продолжительность артроскопии коленного сустава не должна превышать 2-х часов. Это грозит некрозом обескровленных тканей, повреждением периферического нерва, значительным повышением температуры тела.
Артроскопия мениска, связок, мыщелок или суставной капсулы проводится в несколько этапов:
- вводят анестезию;
- ногу обескровливают с помощью эластичного бинта, жгута и турникета;
- делают 2 – 3 надреза размером 5 – 6 мм на участках колена, куда будут вводиться инструменты, необходимые для артроскопии;
- после разрезов делают проколы троакаром;
- вводят инструментарий в проколы;
- в полость сустава закачивают стерильную жидкость – она позволяет хирургу улучшить обзор, обеззаразить оперируемый участок и промыть его от крови;
- при помощи артроскопа обследуют суставную полость, выявляют патологические отклонения;
- проводят необходимые манипуляции – пластику передней крестообразной связки, артроскопический дебридмент (санация), ушивание, иссечения или удаления менисков.
Реабилитация после проведения артроскопии на колене
После артроскопической санации наступает восстановительный период. Он варьируется от 2 до 12 месяцев. Продолжительность зависит от сложности вмешательства, возраста пациента и соблюдения им врачебных рекомендаций.
Первые 2 – 3 дня после артроскопии на коленном суставе пациент находится в стационаре. В этот период:
- удаляют дренаж из колена, накладывают асептическую повязку;
- ногу обездвиживают и располагают на возвышении, чтобы уменьшить отечность;
- принимают антибиотики, анальгетики и противовоспалительные препараты;
- прикладывают холод на прооперированную область;
- надевают протез, чтобы ограничить движения ногой.
Вставать можно после выписки из больницы. Ходить первые 5 – 7 дней необходимо с опорой на костыли или ортопедическую трость.
Дальнейшая реабилитация после артроскопии проходит в специализированном центре или на дому с периодическими визитами в клинику для смены повязок и контроля за ходом заживления. В этот период проводят физиотерапевтические процедуры, медикаментозную терапию, ЛФК и соблюдают диету.
Физиотерапия
Восстановление после операции на коленном суставе обязательно включает физиотерапевтические манипуляции. Назначают:
- магнитотерапию;
- УВЧ;
- электрофорез;
- терапию ультразвуком;
- массаж.
К физиотерапии приступают спустя пару недель после артрокопии мениска, связок и мыщелок коленного сустава. По показаниям процедуры проводят в первые дни реабилитации.

Лечебная физкультура
Артроскопия мениска и других составных частей коленного сустава – только начальная фаза лечения. Полноценная терапия немыслима без ЛФК.
Нагрузка увеличивается постепенно, вначале все упражнения выполняются под контролем врача или реабилитолога. Интенсивность занятий отличается в разные периоды восстановления:
- в стационаре разрешены только изометрические упражнения, вращение голеностопом, сокращение мышц бедра;
- спустя неделю назначают упражнения на разминку и укрепление мышц ноги;
- начиная с 5-ой недели приступают к формированию уверенной походки, добавляют занятия в воде;
- после 10-ой недели нагрузки усиливают, показаны занятия на велотренажере, степ-платформе;
- на финальном этапе восстановления можно плавать в бассейне, заниматься на блоковых тренажерах, делать выпады и приседания без утяжелителей.
Обратите внимание! Во время занятий на ноге должен находиться протез. До полного восстановления запрещен бег, скручивающие упражнения, прыжки.
Правильное питание
Как такового ограничения в питании после артроскопии коленного сустава нет. Рекомендуют увеличить количество продуктов, содержащих кальций, жирные кислоты, белок, серу, селен. Рацион необходимо обогатить:• кисломолочными продуктами;• мясными блюдами, особенно полезны наваристые бульоны, холодцы;• яйцами;• желе и мармеладом;• морепродуктами;• орехами;• овощами, фруктами, ягодами;• сухофруктами.
Возможные осложнения
Риски для пациента при артроскопической санации минимальны, поэтому последствия встречаются редко. Однако необходимо понимать, что нормальных осложнений после операции не избежать. К ним относят отек и боль в первые дни после процедуры, а также ограничения подвижности сустава в течении нескольких недель.
Патологические осложнения после артроскопической резекции связок и мениска встречаются редко. Возможно:
- инфицирование полости сустава – приводит к артриту;
- тромбоз сосудов;
- кровоизлияние;
- повреждение связок, нервов или кровеносных сосудов.
Важно! Необходимо срочно обратиться к врачу, если после артроскопии появилась высокая температура, озноб, гиперемия тканей вокруг колена, сильная боль, потеря чувствительности в конечности.
Нередко пациенты сами провоцируют развитие послеоперационных осложнений. Если больной не соблюдает рекомендаций врача, игнорирует необходимые процедуры для восстановления, чрезмерно нагружает прооперированную ногу, риск негативных последствий увеличивается в разы.
diagnozpro.ru
Где делать артроскопию коленного сустава в Москве
У многих пациентов появляются вопросы в отношении такого метода как артроскопия коленного сустава – где делать эту процедуру и во сколько обходится ее проведение.
Суть методики

Принцип современной лечебно-диагностической методики артроскопия состоит во внедрении в полость крупного сустава оптического прибора (артроскоп), который оснащен камерой и освещением. Это дает возможность специалисту на экране монитора визуально оценить состояние внутренних структур, выявить повреждения или патологические образования, определить их характер и степень тяжести.
Во время проведения артроскопии дополнительно могут вводиться специальные микроманипуляторы, которые способны фиксировано стоять в течение всего времени процедуры. Под визуальным контролем врач может выполнять различные диагностические и лечебные манипуляции.
Показания
Артроскопия проводится с целью диагностирования и терапии различных патологий крупных суставов (тазобедренный, коленный, плечевой сустав), к которым относятся:
- Воспалительные заболевания (артриты), вызванные инфекционным процессом или аутоиммунным заболеванием (нарушение функционального состояния иммунной системы, приводящее к образование антител к соединительнотканным структурам опорно-двигательной системы).
- Дегенеративно-дистрофические патологические процессы в хрящевых структурах, сопровождающиеся их разрушением (артроз).
- Перенесенные травмы различных структур – нарушение анатомической целостности связок, костной основы, менисков в коленных суставах.
Основной особенностью данной процедуры является возможность проводить не только диагностику, но и лечение данных патологических состояний.
Делать ли артроскопию коленного сустава?
В сравнении с другими методиками оперативного вмешательства (операция открытым доступом) артроскопия имеет ряд преимуществ, к которым относятся:

- Малая травматичность процедуры – для введения в полость сустава артроскопа выполняются небольшие разрезы кожи, подкожной клетчатки и капсулы.
- Практическое отсутствие осложнений после проведенной процедуры, в частности невысокая вероятность развития кровотечения или присоединения вторичной бактериальной инфекции.
- Небольшая длительность реабилитационного периода, позволяющая сократить время пребывания пациента в медицинском стационаре.
Такие преимущества артроскопии делают ее методикой выбора для лечения различной патологии крупных суставов.
Где делают артроскопию коленного сустава в Москве?
Выполнение процедуры проводится в узкоспециализированных медицинских учреждениях, которые оснащены всем необходимым оборудованием, а врачи хорошо владеют методикой артроскопии.
Выбор медицинского учреждения, где качественно можно выполнить артроскопию, а также другие методики диагностики и лечения различных патологических состояний крупных суставов, следует проводить с учетом нескольких критериев, к которым относятся:
- Профильность медицинской клиники – более качественно процедура выполняется в узкопрофильных хирургических учреждениях.
- Наличие современной аппаратуры последнего поколения.
- Опыт практической деятельности медицинского персонала.
- Отзывы о клинике других пациентов, которые проходили лечение в ней (с отзывами обычно можно ознакомиться в интернете на различных тематических сайтах и форумах).
Всем этим критериям соответствует клиника доктора Глазкова. Сюда вы можете обратиться по поводу заболеваний суставов, чтобы получить качественную современную терапию.
Стоимость процедуры
Независимо от формы собственности медицинской клиники (государственное или частное учреждение) проведение артроскопии является платной услугой, цена которой зависит от нескольких факторов:

- Объем манипуляций – диагностическая артроскопия имеет меньшую цену в сравнении с лечебной процедурой.
- Вид пораженного сустава и характер патологического процесса.
- Применение современного артроскопа последнего поколения, которое имеет более высокую стоимость, но дает лучший результат.
- Категория, опыт, ученая степень врача.
- Прайс конкретного медицинского учреждения.
Как правило, стоимость оговаривается с лечащим врачом во время консультативного приема. Она может включать цену лекарственных средств, которые применяются для обезболивания, а также препараты профилактики кровотечения и вторичного бактериального инфицирования. Общая стоимость всего курса терапии, включая артроскопию, обычно меньше, по сравнению с проведением открытой операции.
koleno.su













